Publikováno dne: 18. června 2015
Teze
V úvodu článku autoři rekapitulují genezi moderní definice osteoporózy Světové zdravotnické organizace z roku 1994, která za osteoporózu označuje stav hodnoty denzity kostního minerálu (Bone Mineral Density, BMD) nižší než 2,5 směrodatné odchylky pod průměrnou hodnotou BMD mladých zdravých dospělých, přičemž tato definice má spolehlivě identifikovat pacienty ve vysokém riziku zlomeniny. Osteoporotická fraktura je však výsledkem multifaktoriálního děje. Neudržitelnost výše uvedené definice osteoporózy, založené výlučně na jednom z parametrů kostní hmoty, proto byla příčinou vypracování řady kalkulátorů rizika zlomeniny, založených na klinických rizikových faktorech zlomeniny. Nejrozšířenější z kalkulátorů, FRAX, se v některých zemích stal částečným (USA) nebo úplným (Velká Británie) kritériem pro zahajování antiresorpční léčby osteoporózy.
Autoři článku napadají hypotézu, že zvýšená kostní fragilita, zjištěná prostřednictvím hodnoty BMD nebo FRAX, je příčinou vysokého rizika zlomeniny. Zpochybňují i tezi, že následná léčba takto identifikovaných pacientů zabraňuje vzniku nejzávažnější fraktury, zlomeniny proximálního femuru, která ospravedlňuje relativně široký screening pacientů denzitometrickým vyšetřování a/nebo aplikací kalkulátoru FRAX.
Podle autorů je hodnota BMD slabým rizikovým faktorem zlomeniny proximálního femuru a ve srovnání s ní jen vliv stárnutí je jedenáctinásobně významnější. Dotaz na zhoršenou stabilitu predikuje zlomeninu proximálního femuru lépe než stanovení BMD.
Systematický přehled klinických studií pořízený autory článku, určil z dat z randomizovaných klinických studií s bisfosfonáty počet pacientek, jež je potřeba léčit 3 roky, aby se zabránilo jedné zlomenině proximálního femuru, na 175 (Number Needed to Treat, NNT), přičemž počet studií prováděných na souborech starých pacientek (>75 let) je nízký a navíc neprokazuje efekt farmakoterapie. Data prokazující účinnost farmakoterapie osteoporózy v prevenci zlomenin proximálního femuru u mužů prakticky úplně chybějí. Optimální trvání léčby bisfosfonáty není známo, přičemž dlouhodobá léčba (delší než 3-5 let) není spojena s další redukcí rizika zlomeniny proximálního konce kosti stehenní. Pokles incidenci zlomenin proximálního femuru, pozorovaný v posledních letech v Evropě a Severní Americe, není přitom spojen se stále širším užíváním antiosteoporotické léčby. Ani data o nákladové účinnosti léčby osteoporózy nevyznívají zdaleka jednoznačně. Aplikace p.o. bisfosfonátů, převažujícího způsobu léčby osteoporózy, je spojena s nežádoucími účinky na horní část trávicího traktu. Diagnóza osteoporózy sama o sobě může pacienta stigmatizovat natolik, že se pro strach ze zlomeniny začíná vyhýbat fyzické aktivitě.
Autoři upozorňují na údajně přehlížené běžně dostupné nefarmakologické postupy. Cvičební programy zaměřené na prevenci pádů dokáží snížit riziko zlomeniny proximálního konce kosti stehenní více než farmakoterapeutické postupy zkoumané v idealizovaných podmínkách klinických studií. Kouření je identifikovaným rizikovým faktorem zlomenin a jeho vliv je výraznější než vliv BMD. Aplikace vápníku a vitamínu D je spojena se zvýšeným rizikem kardiovaskulárních příhod.
Zdravá strava, cvičení a zanechání kouření jsou způsoby, které nemusí být aplikovány pouze na úzkou skupinu pacientů identifikovaných kostní denzitometrií a mohou prospět všem seniorům, jež se v riziku zlomeniny proximálního femuru ocitají z důvodu věku.
V souhrnu autoři konstatují, že „převládající přístup k prevenci zlomenin proximálního femuru není únosný ani jako strategie v oblasti veřejného zdraví ani z hlediska nákladové efektivity" a považují jej dokonce za „intelektuální klam, jehož budeme litovat".
Antiteze
Reakce autorů IOF v první větě označuje článek Overdiagnosis of bone fragility in the quest to prevent hip fracture „na mnoha úrovních" za „nepřesný a zavádějící".
Zlomeniny proximálního femuru skutečně představují velmi závažnou událost z hlediska mortality, vysoké morbidity, snížené kvality života, ztráty nezávislosti a v neposlední řadě i enormních ekonomických nákladů. Většina zlomenin proximálního femuru u starých lidí je opravdu následkem pádu. Bez přítomné osteoporózy by však u řady z nich pád ve zlomeninu nevyústil. Další osteoporotické zlomeniny jsou následkem minimálního traumatického děje, kýchnutí či dokonce jen ohnutí páteře.
Oproti autorům článku z BMJ trvá IOF na stanovisku, že osteoporóza a osteoporotické zlomeniny jsou nedostatečně diagnostikovány a adekvátní péče, včetně farmakoterapie, by měla být věnována všem po prodělané osteoporotické zlomenině. Důvodem je vysoké riziko následující zlomeniny, především v období bezprostředně následujícím po první zlomenině.
IOF uvádí na pravou míru tvrzení autorů článku týkající se doporučení užívání kalkulátoru rizika zlomeniny FRAX u všech postmenopauzálních žen a mužů starších 50 let (stanovisko IOF hovoří o tom, že osoba starší 50 let s anamnézou zlomeniny by měla být vyšetřena na přítomnost osteoporózy).
Tvrzení autorů článku v BMJ "Nadměrná diagnostika kostní fragility vede k nadměrné léčbě” odmítá stanovisko IOF tvrzením, že počty léčených pacientů, dokonce i po zlomenině proximálního femuru, jsou naopak „alarmujícím způsobem" nízké, což dokládá statistikami.
IOF dále napadá tvrzení z BMJ, že "farmakoterapie zatlačuje do pozadí další formy léčby jako modifikace životního stylu a fyzickou aktivitu". IOF přitom prosazuje systémový přístup k osteoporóze a prevenci zlomenin proximálního femuru, vč. prevence pádů a modifikace životního stylu i stravování, obsažené m.j. v Consensus guidelines on fragility fracture prevention.
V závěru stanovisko IOF shrnuje, že farmakoterapie je kritickým opatřením u pacientů ve vysokém riziku zlomeniny, přičemž tříletou léčbou je dosahováno 30-50% snížení incidence zlomenin. Strategie IOF je přednostně zaměřena na identifikaci jedinců, již by bez terapeutické intervence utrpěli zlomeninu a záchyt osob po první osteoporotické zlomenině. To je také důvodem, proč IOF podporuje Fracture Liaison Services (FLS) prostřednictvím programu Capture the Fracture. Článek publikovaný v BMJ pak dle IOF nepředstavuje nepředstavuje konstruktivní příspěvek snaze snížit zátěž osteoporotických zlomenin, ba dokonce ji podrývá. Článek může odradit pacienty s osteoporózou od dodržování navržených či již probíhajících léčebných plánů. Jeho paradoxním výstupem mohou být nové zlomeniny proximálního konce kosti stehenní, kterým by bylo možno zabránit.
Syntéza
Jádrem sporu je otázka, zda farmakoterapie osteoporózy dává smysl či nikoli.
Z výše uvedených textů, časopiseckého článku a reakce na něj, je hezky vidět, že situace, kdy obě strany sporu mají tak trochu pravdu, se neomezuje na manželské svazky. Většina tvrzení obou stran je pravdivá, dopouštějí se ale drobných faulů a čím delšího monologu jsme svědky, tím jsou jejich vyjádření ostřejší.
Podrážděným tónem přitom více vyniká úvodní článek v BMJ. Autoři článku z BMJ neberou v potaz fakt, že zlomenina je multifaktoriální děj a nízká hodnota BMD a/nebo snížená kvalita kostní hmoty je rizikovým faktorem zlomenin.
Z nich jsou nejzávaznější pochopitelně zlomeniny proximálního femuru, nicméně ze zdravotního i ekonomického hlediska jsou významné i ostatní ostoporotické fraktury. Jak opakovaně zmiňuje stanovisko IOF, jejich přítomnost představuje velmi významný individuální rizikový faktor dalších zlomenin a identifikuje pacienty, kteří by měli být léčeni.
Kalkulátor FRAX je založen na epidemiologických údajích včetně mortalitních dat a kalkuluje riziko zlomenin v příštích 10 letech. Jeho předností je, že při výpočtu rizika zlomeniny bere v úvahu nejen věk ale i předpokládané dožití pacienta. Výhrady k FRAX mohou být různé (především absence významných rizikových faktorů, vč. rizikových faktorů pádu), ale nelze jej kritizovat pro jeho nižší „výtěžnost" ve starší populaci.
Léčba osteoporózy neznamená jen aplikaci antiresorpčních preparátů. Prvním opatřením by měla být dostatečná saturace vitamínem D a vápníkem. Je známo, že mezi pacienty se zlomeninou proximálního femuru v klinické praxi je různě vyjádřený deficit vitamínu D prakticky pravidlem. Klinické studie, které v celých souborech prokazovaly významné snížení zlomeniny proximálního femuru (FIT1 s alendronátem, HIP s risedronátem, HORIZON-PFT s kyselinou zoledronovou a FREEDOM s denosumabem), zahrnovaly dosatečnou suplementaci vápníkem a vitamínem D i ve větvích užívajících placebo, takže jejich účinnost na tento typ zlomeniny jde nad rámec působení základní suplementace. V BMJ uvedené zpochybňování významu dostatečné saturace vitamínem D, m.j. poukazem na kardiovaskulární rizika (jež při saturaci do cílových hladin 25OHD 75-80 nmol/l ve skutečnosti zřejmě neexistují), je neudržitelné. Absurdní je především proto, že právě u pacientů se zlomeninou proximálního femuru, která je v jejich článku měřítkem všeho, bývá pravidelně prokazován hluboký deficit vitamínu D a jeho doplnění by mělo být prvním farmakoterapeutickým opatřením, ještě před zvažováním jiné léčby osteoporózy.
Reakce IOF naopak potlačuje význam pádů v patogenezi všech nevertebrálních zlomenin. Dle ní mohou být „další" zlomeniny" důsledkem běžných denních činností, aniž by došlo k pádu. Takovými „dalšími" zlomeninami jsou však výlučně zlomeniny obratlových těl.
Léčba musí být cílena na skupiny ve vysokém riziku. Pravdu má BMJ, že prosté používání WHO kritéria nestačí. Pravdu má i IOF, že pacienti v nejvyšším riziku (např. uváděná skupina pacientů po zlomenině proximálního femuru) se k účinné farmakoterapii většinou nedostanou. A to ani k vitamínu D.
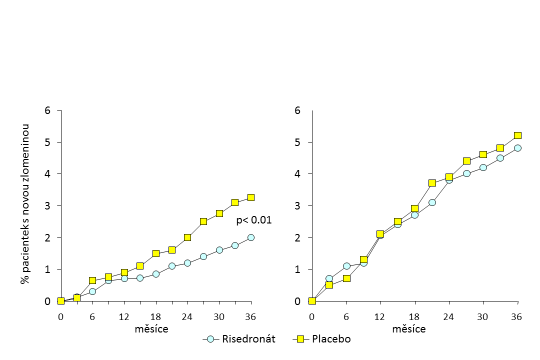
Ve výše zmíněných klinických studiích antiresorpční léčba snižovala riziko zlomeniny proximálního femuru především u pacientů s předchozí osteoporotickou zlomeninou (vzhledem k designu těchto studií šlo o prevalentní zlomeninu těla obratle). Je dávno známo, že samotná farmakoterapie osteoporózy bez eliminace rizika pádu pravděpodobnost zlomeniny proximálního femuru nemusí významně ovlivnit, především ve starší populaci. Ilustrativní v tomto smyslu jsou výstupy studie Hip Intervention Trial (HIP) s risedronátem. Antiresorpční léčba sice snižuje výskyt zlomeniny proximálního femuru ve skupině pacientů s osmém deceniu, mají-li hlubokou osteoporózu krčku femuru. V kategorii pacientů nad osmdesát let, ať s osteoporózou či bez ní, antiresorptivum riziko fraktury proximálního femuru neovlivňuje. Riziko zlomeniny je přitom v této kategorii téměř dvojnásobné ve srovnání s kategorií předchozí (viz graf).
Chceme-li - lhostejno zda u jednotlivého pacienta či na populační úrovni - ovlivňovat riziko nevertebrálních zlomenin, musíme vždy začít u nefarmakologických opatření. Těmi jsou úprava životosprávy (vč. vyvážené stravy s dostatkem vápníku a zanechání kouření), pravidelná fyzická aktivita event. cílené programy zaměřené na zlepšení stability stoje a chůze, eliminace individuálních rizik pádu (vč. korekce vad zraku, minimalizace užívání sedativ a léků prohlubujících ortostatickou hypotenzi) a odstranění rizikových faktorů prostředí (nedostatečné osvětlení v bytě, volné koberce, vysoké prahy). U pacientů ve vysokém riziku zlomenin, vyplývajících ze stavu jejich skeletu, je farmakoterapie plně indikována. Samozřejmostí je korekce deficitu vitamínu D. K dispozici je několik antiresorpčních preparátů, jejichž použití prokazatelně snižuje riziko nevertebrální zlomeniny, včetně zlomeniny proximálního konce kosti stehenní.
Graf.
Vliv risedronátu na zlomeniny proximálního konce kosti stehenní - studie Hip Intervention Trial (HIP).
Levá část grafu: incidence zlomenin u pacientů ve věku 70-79 let, s BMD (T-skóre) krčku femuru <-4 SD nebo s BMD (T-skóre) krčku femuru <-3 SD + alespoň 1 neskeletálním rizikovým faktorem zlomeniny.
Pravá část grafu: : incidence zlomenin u pacientů ve věku > 80 let, s alespoň 1 neskeletálním rizikovým faktorem zlomeniny nebo s BMD (T-skóre) krčku femuru <-3 SD.
Zdroje:
Järvinen TLN, Michaëlsson K, Jokihaara J, et al.
Overdiagnosis of bone fragility in the quest to prevent hip fracture.
BMJ 2015;350:h2088 doi: 10.1136/bmj.h2088
IOF response to recent article on overdiagnosis of bone fragility.
http://www.iofbonehealth.org/news/iof-response-recent-article-overdiagnosis-bone-fragility
Inzerce:
